5人に1人は予備軍。 日本人に多い2型糖尿病治療に新常識 BMI値意識のみならず 「まず、自分の体重の5%を減らすべき」
医師のすすめるコントロール食 最強は「大麦ごはん」
調査・報告
2016年7月20日 18:15日本糖尿病学会は、本年発表の日本糖尿病学会「糖尿病診療ガイドライン2016」において、日本人の95%を占める2型糖尿病の対処策に関して新見解が判明したことを発表した。
 1
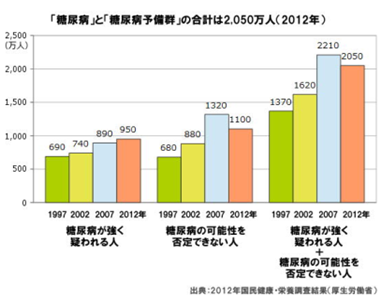
1厚生労働省の国民健康・栄養調査(2012年)によると、日本の糖尿病人口は前回調査(2007年)より60万人多い950万人で過去最多となっており、予備軍も含めると2,050万人、5人に1人が該当。その男女比は、男性27.3%、女性21.8%、男性の割合の方が多い。男性では「糖尿病が強く疑われる人」の割合が、「糖尿病の可能性を否定できない人」の割合より多いのに対し、女性では後者の割合が多い結果となった。予備軍は現象傾向にあるようにも見えるが、検診の成果によるところが大きい。そのため、発病者の人口は増加している。
宇都宮一典医師は、人口より質の変化に着目すべきとしている。以前は痩せていても発病する、一定の年代で罹る病気であった糖尿病が現代では肥満が誘引している場合が多く、また年齢も多様化している。小児肥満から気づかぬうちに予備軍となってしまい、10代、20代で発病する場合もある。小学生では10万人当たり6人、中学生では約19人が2型糖尿病で、症例の9割が肥満との報告も。幼い頃からの食生活の乱れが原因とも言われている。
■糖尿病とは・・・
糖尿病とは血糖値(血液中のグルコース(ブドウ糖)濃度)が病的に高い状態をさす。血糖値が高いと言っても、
無症状の状態から、著しいのどの渇き・大量の尿を排泄する状態、さらには意識障害、昏睡に至るまで様々であるが、
血糖値やヘモグロビンA1c値が一定の基準を超えている場合はすべて糖尿病。通常、脳のエネルギー源として利用されるブドウ糖だが、余ったブドウ糖は中性脂肪や肝臓などに蓄えられるが、インスリンの働きが弱かったり、分泌量が少ない場合、またはインスリンはしっかり働いているのにブドウ糖の量が多すぎる等の場合、ブドウ糖は血中に留まり『高血糖』となる。この状態が慢性的に続くと、糖尿病を発祥する原因となる。糖尿病の病型は、1型糖尿病、2型糖尿病(※)、その他、妊娠糖尿病に大別でき、日本人の95%が2型。日本人はもともと欧米人よりもインスリン分泌量が少ない民族といわれているため、痩せていても糖尿病になりやすいといわれてきた。しかし、現在の糖尿病患者の傾向は摂取エネルギー過多による肥満から発症する場合が増えてきている。
<1型糖尿病>
主に自己免疫によって、自分自身でインスリンを産生する膵臓の細胞を破壊してしまい、分泌ができなくなって発症。
また、ウィルス感染が引き金になって細胞を破壊することも考えられる。
【特徴】
・ 発症年齢が若い(子供でもなる)
・ 肥満は関係ない
・ 日本人の糖尿病患者全体の数%が1型
・ 一部の民族に多い(スカンジナビア人、サルデーニャ人)
・ 治療は直ちにインスリン療法
<2型糖尿病>
インスリンの分泌が少なくなって発症、もしくは体がインスリンに反応しなくなって発症する場合がある。遺伝的に糖尿病になりやすい体質や、食べ過ぎ、運動不足、肥満、喫煙などの生活習慣が関係。
【特徴】
・ 発症年齢は30歳以上
・ 肥満と関係あり
・ 日本人の糖尿病患者の約95%が2型
・ 治療は食事療法、運動療法、薬物療法
(経口血糖降下薬、インスリン)
本年の糖尿病学会での新見解! BMI値(※)意識、より、「まず自分の体重からー5%」
日本糖尿病学会「糖尿病診療ガイドライン2016」において、日本人の95%を占める2型糖尿病の対処策に関して新見解が加わった。欧米人の糖尿病発症時は平均BMI値(※)が32程度、対して日本人の糖尿病発症時はBMI20~25と多様で、平均BMIが24程度。目標BMIは22を目安としてよいと考えられるが、治療開始時のBMIによらず一律にこれを目指すことは困難であり実際的とはいえないため、各個人の実効性などを考慮に入れつつ適正体重の個別化を図ることが必要であるとされている。肥満を有する2型糖尿病患者には、現体重の5%の体重減量を当面の目標とすることが適当という新しい見解が敷かれた。罹患した場合は医師の指導のもと治療を開始するべきであるが、2型糖尿病のまずもっての対策として覚えておきたい新見解だ。
※BMI(体格指数:Body Math Index)は、体重(kg)÷(身長(m)×身長(m))で算出される肥満の程度を知るための指数
■これが恐ろしい!糖尿病合併症とは…
血糖値が高い状態が長く続くと、以下の合併症が起こる可能性が高くなる。糖尿病の症例が多様化する中、従来の
糖尿病合併症は網膜症(視力低下・失明することも!)・腎症(尿を作れなくなり、人工透析が必要になることも!)・
神経障害(最も早く現れる症状。手足のしびれなどが起こる)などの細小血管症(※)が主だったが、近年は肥満が発病を誘引する糖尿病が増えているため、脳卒中・心筋梗塞・抹消動脈系疾患などの大血管症(※)が増えてきた。
※細小血管症:毛細血管の病変。
大血管症:動脈硬化に由来する合併症。糖尿病に特異的なものではない。糖尿病自体が危険因子になり、
他の危険因子(高血圧、高脂血症、肥満、喫煙)と絡み合って、糖尿病の罹病経過とは無関係に発症。
【細小血管症】
糖尿病網膜症 網膜の血管が障害され、目のかすみ、視力低下などがあらわれ、症状が進むと失明することも。
糖尿病腎症 腎臓の働きが悪くなり、血圧の上昇、尿中にたん白が出る、体がむくむなどの症状が出る。進行すると、血液中に老廃物がたまり、腎不全や尿毒症など生命に関わる重篤な症状を引き起こし、腎不全の場合には、人工透析を受ける必要が出る。
糖尿病神経障害 神経が障害され、信号がすばやく体の隅々まで伝達する働きが低下するため、手足のしびれ、ほてり、痛みなどが出る。
一方、足の感覚が麻痺して、傷があったとしても気づかずに放置してしまい、足の潰瘍や壊疽になることも考えられる。
【大血管症】
脳卒中 代表的なものは脳梗塞と脳出血。糖尿病患者では脳梗塞が多い傾向にある。四肢麻痺や言葉が急に出なくなる、ものが二重に見えるなどの症状がみられ、重症の場合は生命に関わる。手足の麻痺や言語障害などの後遺症が残ることも。
心筋梗塞 血管の動脈硬化によって引き起こされる病気で、心臓の働きが著しく低下し、生命にかかわることもある。糖尿病患者が
心筋梗塞を起こす危険度は健康な人の3倍以上*とされており、胸が締めつけられるような強い痛みがあらわれるものの、糖尿病患者でははっきりした症状がみられないことがある。*日本糖尿病学会 編:糖尿病治療ガイド2012-2013 第1版, p.81, 文光堂, 2012
末梢動脈性疾患 足の血管の動脈硬化により血流が悪化することで引き起こされる。足やふくらはぎが痛くなり運動ができない、休みながら
でないと歩けない(間欠性跛行(かんけつせいはこう))などの症状があらわれ、症状が進むと、潰瘍や壊疽を起こして
しまい、足を切断しなければならない場合もある。
■糖尿病予防のための生活習慣改善
糖尿病を予防するには、血中のブドウ糖値を標準値に保つ努力が必要。
血中のブドウ糖の量をコントロールするには、主に運動と食事の2つの生活習慣改善が重要。
(1) 運動
運動により血中のブドウ糖が筋肉で消費され、血糖値を降下させる。
特に食後の運動は、急激な血糖値上昇を抑制するため、食後高血糖(かくれ糖尿病 ※)には非常に有効。
(かくれ糖尿病とは、空腹時は正常でも食後に血糖値が上昇する状態。健康診断では空腹時に採決することが多いため、
見逃されている場合も多い)
血糖値の上がりやすい食後30分~1時間に、20分~30分程度の有酸素運動(ウォーキングやサイクリングなど、
全身を使う軽・中度の運動)をするのが効果的。 また、肥満の人ほど血糖値上昇を抑えるインスリンが効きにくくなり、恐ろしい糖尿病合併症を引き起こす確率が上がると言われるので、肥満防止の意味でも運動は重要。 継続が重要なので、天候や体調に合わせて生活習慣に取り入れやすい運動がのぞましい。
(2) 食事
糖尿病予防の食事の基本は、1日の摂取カロリーを守り、栄養バランス良く食べること。
近年、糖質(炭水化物)の摂取量は減っているのに肥満性の糖尿病が増加している。予防には糖質制限ではなく、
食事のエネルギー総量を制限することが有効である。
食塩やコレステロール、飽和脂肪酸を含む食品を避け、特に食物繊維を多く摂取するよう心掛けることが必要。食物繊維には、便通の改善、血糖値の上昇を防ぐなどの効果があり、特に水溶性食物繊維は血中コレステロールの上昇を防ぐ働きがあるため、動脈硬化の予防にも有効。
■医療関係者も注目! 最も理想の主食は「大麦」
糖尿病の予防のため、積極に摂取することが勧められている食物繊維だが、高度経済成長期以降、日本人の食物繊維摂取量は急激に減少している。
厳密な関連性はいえないものの、食物繊維の摂取減とともに糖尿病が増えているともいえる。そういった意味で、脂肪の吸収を抑え肥満を解消し、食後の血糖値の上昇も防ぐ機能が期待できる、食物繊維を豊富に含んだ食材を摂ることが予防に効果的ということができる。とくにβ-グルカンという水溶性の食物繊維が飛び抜けて多く、食後の血糖値を是正する機能を持つ大麦は理想的な食材であるといえる。
■大麦はグリセミックインデックス(GI)が低い!
血糖値が上がると、膵臓からインスリンというホルモンが分泌され、体内の
細胞に血糖の処理を指示する。その結果、食後30分くらいから血糖値は徐々に低下するが2型糖尿病ではインスリンの不足や効き目が低下して、
血糖値が下がらなくなる。そのため、食後血糖の上昇を抑える食物を摂る
ことが、糖尿病を防ぐことにつながると考えられる。食後血糖値の上昇度合いを示した数値はグリセミックインデックス(GI)と呼ばれているが、この数値を食品で比較したとき、右図のように大麦の値が穀類の中ではもっとも低く
なった。このことから、大麦は低GI食品といえ、糖尿病を予防する食材として相応しいということができる。
■次の食事の糖質も吸収を抑制する「セカンドミール効果」
近年の研究では、大麦β-グルカンを含む食品の摂取により、糖質の吸収が53%の抑制されることが報告されている。また、朝食に大麦を食べると、朝食の直後だけでなく、昼食や夕食の糖質吸収を抑制することが分かってきた。ある調査によると、朝食として糖質の含有量が50gになるよう調整された大麦、または
白小麦パンを摂取した被験者が、昼食に同じ食事(標準昼食)を摂取したところ、朝食で大麦を食べた場合で昼食後の糖質の吸収が44%抑制されていたことが分かった。最初に食べたもの(ファーストミール)が、次の食事(セカンドミール)の血糖値にも影響を及ぼすこの持続作用を「セカンドミール効果」と呼ぶ。
■病院食でも活用される大麦ごはん。気軽に取り入れられるレシピ本も
創始者・高木兼寛翁が麦飯で難病であった脚気を予防して以来、
病院の昼食に麦飯を取り入れるなど、大麦との深い関わりを持つ
慈恵大学病院。病院食として提供されるメニューを綴ったオリジナ
ルレシピ本では、大麦のおかず、デザートなど様々なメニューを紹介。
続編となる大麦を使ったスイーツレシピ本も発売予定。
【監修者プロフィール】
東京慈恵会医科大学附属病院 内科学講座 糖尿病・代謝・内分泌内科 主任教授
宇都宮一典 (うつのみやかずのり) 医師
糖尿病全般の診療にあたり、特に糖尿病性腎症を中心とする合併症の診断と治療を専門としている。診療部長を務める東京慈恵会医科大学附属病院 糖尿病・代謝・内分泌内科の糖尿病診療は本邦で屈指の伝統と実績をもつ。糖尿病に関しての診断から治療、合併症の管理に至るまで、あらゆる領域に専門医を擁し、豊富な治療経験を有している。一般の糖尿病の診療のほか、腎症を合併した糖尿病患者には食事療法を中心とする専門外来を設けている。透析の適応となるケースでは、腎臓内科と並診し、早期導入を図っている。
東京慈恵会医科大学附属病院 栄養部課長
濱 裕宣(はま・ひろのぶ)氏
慈恵医大病院糖尿病教室、「麦ごはんパワーで糖尿病対策」(クックパッド掲載記事)、レシピ本「慈恵大学病院のおいしい大麦レシピ」発刊など、給食栄養管理と臨床栄養管理をバランス良く機能させ、患者さんの治療に寄与する取組をひろく行っている。
すべての画像



























